
Antidepressiva und Psychedelika
Was wissen wir und wo liegen mögliche Risiken?
Übersetzt von Luca Witte, editiert von Lennart Wiepking
Bevor sie ihre Antidepressiva-Medikation ändern, sollten Patienten zunächst ihren Arzt oder Psychiater konsultieren, um Entzugserscheinungen oder mögliche Rückfälle zu vermeiden.
Ein Großteil der aktuell durchgeführten klinischen Studien mit Psychedelika verpflichtet teilnehmende Probanden, die Einnahme von Antidepressiva vor der Teilnahme auszusetzen oder schließt sie gar aus. Ein ähnliches Verhalten zeigt sich außerdem bei diversen Retreat Zentren, die ausschließlich Teilnehmer ohne Antidepressiva-Medikation zulassen.
Seitdem mit psychedelischen Substanzen erste vielversprechende Ergebnisse für behandlungsresistente Depressionen hervorbringen konnten, rücken Bedenken hinsichtlich der Wechselwirkungen von Antidepressiva und Psychedelika in den Vordergrund.1,2 Ziel dieses Artikel ist es, das Thema genauer zu untersuchen und vorläufige Antworten auf diese Fragestellung zu geben. Klassische Psychedelika werden über ihre Wirkung als Serotoninrezeptor-Agonisten definiert, insbesondere am Serotonin 2A Rezeptor (5HT2AR).3,4 Entsprechend lassen sich sowohl die subjektiven als auch die biologischen Effekte klassischer Psychedelika durch Zugabe eines 5HT2AR-Antagonisten wie Ketanserin blockieren.5,6 Klassische Psychedelika zeigen im Kontext klinischer Studien eine vergleichsweise hohe Sicherheit für die Probanden. Typische Nebenwirkungen können leichte Kopfschmerzen, ein leichter Anstieg des Blutdrucks sowie akute Angstanfälle sein, wobei für keines dieser Symptome ein medizinisches Eingreifen erforderlich ist.2,7,8 Auch wenn der genaue Wirkungsmechanismus und die Pharmakokinetik dieser Agenzien noch nicht gänzlich entschlüsselt sind, wissen wir um zwei spezifische Probleme in Bezug auf deren Wechselwirkungen mit Antidepressiva: das sogenannte Serotoninsyndrom und die Abnahme der subjektiv wahrgenommenen psychedelischen Effekte.
Serotoninsyndrom: Antidepressiva und Psychedelika
Das Serotoninsyndrom ist eine potenziell tödliche Begleiterscheinung, größtenteils hervorgerufen durch die simultane Einnahme zweier Wirkstoffe mit der Fähigkeit, die serotonerge Neurotransmission zu stimulieren. Es ist allerdings ebenfalls bekannt, dass bereits die Einnahme von nur einem dieser Stoffe ein Serotoninsyndrom auslösen kann.9 Serotonin wird aus der Aminosäure L-Tryptophan gebildet und seine Effekte unterliegen einer komplexen Regulation durch Wiederaufnahmeprozesse, Feedbackmechanismen und Enzyme wie die Monoaminoxidase. Dabei hat Serotonin sowohl Einfluss auf das zentrale als auch auf das periphere Nervensystem. Im zentralen Nervensystem (ZNS) spielt es eine Rolle bei Aufmerksamkeit, Verhalten, Muskeltonus, Körpertemperatur und Schmerzempfinden. In der Peripherie reguliert es Gefäßtonus, Nozizeption (Schmerzwahrnehmung) und Verdauungsprozesse.10 Die Effekte von Serotonin werden durch 7 Rezeptortypen (von 5-HT1 bis 5HT7) und mindestens 14 Rezeptorsubtypen vermittelt.3
Das Serotoninsyndrom wurde über alle Altersgruppen hinweg beobachtet und tritt in etwa 15 % der Fälle auf, in denen Patienten SSRIs (Selective Serotonin Reuptake Inhibitors) überdosieren. Trotzdem ist eine akkurate Inzidenz des Syndroms schwierig zu ermitteln, da seine Symptome sehr unspezifisch auftreten können und Medizinern sich des Falls oft nicht bewusst sind. So wurde in einer Studie festgestellt, dass 85% aller Ärzte die Existenz dieses Toxidroms unbekannt war.11
Die Schwere des Serotoninsyndroms kann von leicht bis lebensgefährlich reichen. Seine Symptome werden dabei häufig in Form einer Triade beschrieben: Neuromuskuläre Abnormalitäten (wie Tremor oder Muskelhypertonie mit einhergehender Hyperthermie), Hyperaktivität des vegetativen Nervensystems (führt zu erhöhter Herzfrequenz und Diarrhö) und Veränderungen der mentalen Gesundheit (in Form einer Agitation oder eines Deliriums). Ein Überblick ist in Abbildung 1 dargestellt.
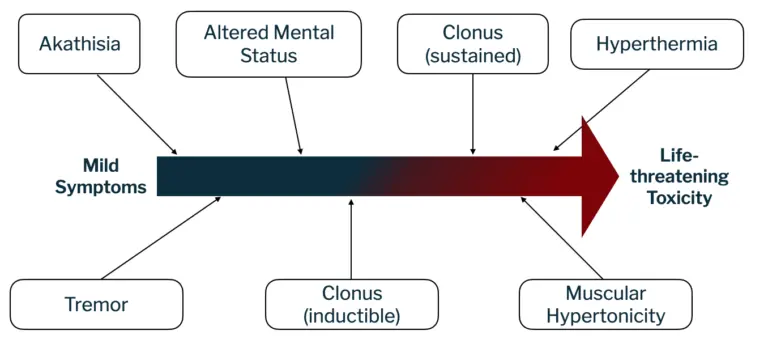
Abbildung 1: Spektrum der klinischen Symptome: Die verschiedenen Manifestationen des Serotoninsyndroms können von leicht bis lebensbedrohlich reichen. Die vertikalen Pfeile beschreiben den ungefähren Schweregrad des Serotoninsyndroms, bei welchem die jeweiligen Symptome diagnostiziert werden. Allerdings treten nicht in jedem Fall alle klinischen Anzeichen bei jedem einzelnen Patienten auf. Schwere Symptome können andere Anzeichen überlagern – so kann beispielsweise eine Muskelhypertonie milde Symptome wie Tremor und Hyperreflexie überdecken.9
Die genaue Pathophysiologie des Serotoninsyndroms ist noch nicht vollständig bekannt, jedoch scheint es aus einer übermäßigen serotonergen Neurotransmission zu resultieren. Es lässt sich nicht auf einen einzelnen Serotoninrezeptor zurückführen, aber es wird angenommen, dass 5-HT2A Rezeptoren maßgeblich am Krankheitsbild beteiligt sind. Andere Rezeptoren wie 5-HT1A scheinen ebenfalls eine Rolle zu spielen, wenn eine Serotoninkonzentration erreicht ist, bei der alle Rezeptorsubtypen gesättigt sind (dargestellt in Abbildung 2).11 Andere Neurotransmitter wie Norepinephrin (Noradrenalin) könnten ebenfalls eine Rolle spielen: eine Erhöhung der Norepinephrinkonzentration im ZNS während eines Serotoninsyndroms korreliert mit schwereren Symptomen.11 Auch Dopamin könnte beteiligt sein, da eine erhöhte dopaminerge Neurotransmission indirekt die Freisetzung von Serotonin auslösen kann.12-14
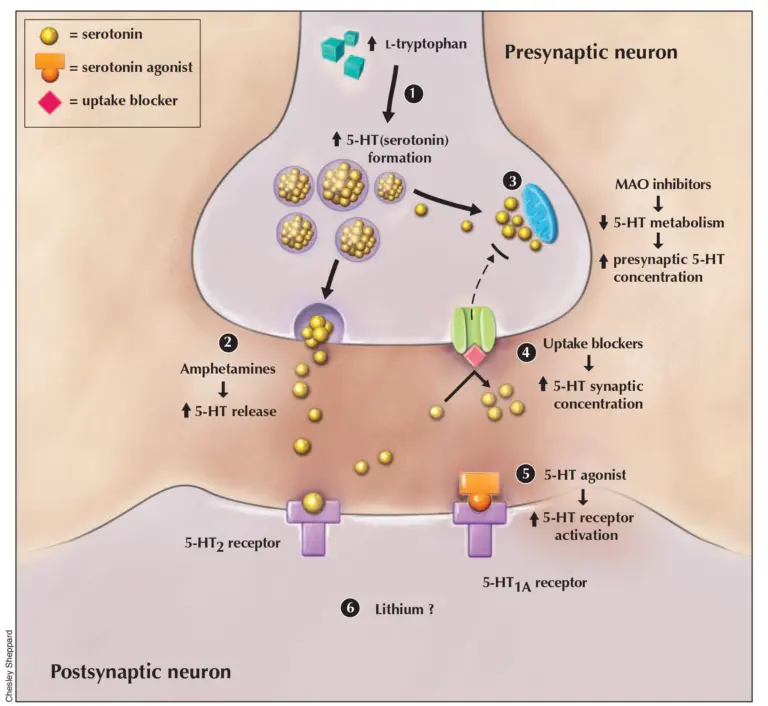
Abbildung 2: Mechanismen des Serotoninsyndroms: 1) Eine erhöhte Konzentration an L-Tryptophan verstärkt die Bildung von 5-Hydroxytryptamin (5-HT oder Serotonin). 2) Amphetamine und andere psychoaktive Substanzen erhöhen die Freisetzung an gespeichertem Serotonin. 3) Hemmung des Serotoninstoffwechsels durch Inhibitoren der Monoaminoxidase (MAO) erhöht die präsynaptische 5-HT Konzentration. 4) Hemmung des 5‑HT Transportes in den präsynaptischen Nerv mittels Aufnahmehemmer erhöht die synaptische 5-HT Konzentration. 5) Direkte Serotonin-Agonisten können postsynaptische 5-HT Rezeptoren stimulieren. 6) Lithium erhöht die Reaktion der postsynaptischen Rezeptoren.11
In den meisten Ländern gilt das Verschreiben von mehr als einer Serotonin-Medikation zur selben Zeit als kontraindiziert, da diese Kombination unter Umständen zu einem Serotoninsyndrom führen kann. Wie in Tabelle 1 aufgeführt, kann jedes Medikament, das die serotonerge Neurotransmission erhöht, in der Pathogenese des Syndroms eine Rolle spielen. Die meisten Fälle entstehen im Zusammenhang mit SSRIs oder Monoaminoxidase Inhibitoren, die mit mindestens einem weiteren Medikament ähnlicher Funktionsweise verabreicht wurden. Das Kombinieren von Wirkstoffen mit unterschiedlicher Effektivität bei der Veränderung der Serotonin-Neurotransmission führt häufiger zu schweren Symptomverläufen des Serotoninsyndroms.15

Tabelle 1: Serotoninsyndrom-assoziierte Substanzen.9
Es existiert keine empirische Datengrundlage über die Wechselwirkungen zwischen Psychedelika und Antidepressiva oder darüber, ob die Gefahr eines Serotoninsyndroms infolgedessen erhöht wird. Allerdings ist bekannt, dass Psychedelika als Agonisten am 5-HT2A Rezeptor wirken und damit die Neurotransmission verstärken. Aus pharmakologischer Sicht lässt sich daraus schlussfolgern, dass eine zusätzliche Einnahme serotonerger Antidepressiva mit hoher Wahrscheinlichkeit ein Serotoninsyndrom auslösen kann. Dementsprechend könnte es gefährlich sein, wenn Psychedelika zusammen mit derartigen Arzneistoffen eingenommen werden.
Des weiteren sollte erwähnt werden, dass verschiedene Psychedelika wie LSD und 5-Meo-DMT durch CYP2D6 verstoffwechselt werden – einem Leberenzym, das eine Rolle bei der Metabolisierung zahlreicher Substanzen spielt. Analog dazu sind SSRIs sowohl Substrat als auch Inhibitor für dieses Enzym.18 Das bedeutet, dass die Verfügbarkeit von CYP2D6 für den Abbau von sowohl Psychedelika als auch SSRIs reduziert ist, was zu einer erhöhten Blutkonzentration serotonerger Substanzen führt, welche wiederum mit dem Auslösen des Serotoninsyndroms in Verbindung gebracht werden.11
Aus diesem Grund wird es empfohlen, Antidepressiva vor der Teilnahme an psychedelischen Behandlungen oder sonstiger Nutzung von Psychedelika abzusetzen. Darüber hinaus wurde gezeigt, dass die Verabreichung serotonerger Substanzen noch bis zu fünf Wochen nach dem Absetzen von SSRIs ein Serotoninsyndrom induzieren kann.11 Entsprechend erscheint es sicherer, vor der Einnahme psychedelischer Substanzen mindestens 5 Wochen zu warten.
Abschwächung psychedelischer Effekte durch Antidepressiva
Neben der Gefahr eines Serotoninsyndroms könnte die Kombination mit Antidepressiva auch die subjektiven Effekte einer psychedelischen Erfahrung verändern. Verschiedene Erfahrungsberichte weisen darauf hin, dass sowohl die kurzfristige Einnahme von SSRIs, aber auch die dauerhafte Nutzung trizyklischer Antidepressiva die subjektive Wirkung von Psychedelika verändern. Im Falle der trizyklischen Antidepressiva könnte diese Beobachtung mit einer postsynaptischen Rezeptorsensibilisierung und einem erhöhten Dopaminlevels in Zusammenhang stehen, die indirekt die serotonerge Neurotransmission erhöhen.12,13
Andererseits wurde nachgewiesen, dass eine kontinuierliche Einnahme von SSRIs oder MAOIs die subjektiv wahrgenommenen Effekte von Psychedelika reduzieren kann. Eine mögliche Erklärung für diesen Effekt bei der kontinuierlichen Einnahme von SSRIs ist, dass diese eine Herabregulation der 5-HT2AR-Rezeptoraktivität hervorrufen. Dies wiederum macht den Patienten weniger sensibel gegenüber Substanzen, die an diesem Rezeptor wirken, wie beispielsweise Psychedelika. Entsprechend könnte die Abnahme der subjektiven Effekte durch das Herunterregulieren des 5-HT2AR hervorgerufen werden. Im Falle der MAOIs wurde bei andauernder Verabreichung eine Desensibilisierung der Serotoninrezeptoren beschrieben, welche die beobachtete Abnahme an subjektiven, psychedelischen Effekten erklären könnte.19,20,21
Der genaue Mechanismus hinter der Veränderung psychedelischer Erfahrungen durch Antidepressiva ist noch nicht vollständig geklärt und weitere Forschung ist nötig, um die Zusammenhänge besser verstehen zu können. Weiterhin darf das Risiko durch ein Serotoninsyndrom nicht ignoriert werden, wenn eine Abschwächung psychedelischer Effekte als Resultat des Herunterregulierens von 5-HT2AR beobachtet wird. Genauer gesagt wäre es denkbar, dass das Auftreten eines Serotoninsyndroms vom Anteil der belegten 5‑HT Rezeptoren abhängig ist, wobei ein höherer Anteil besetzter Rezeptoren schneller erreicht ist, wenn die Gesamtanzahl der vorhandenen Rezeptoren ihrerseits reduziert wird. Weiterhin könnten individuelle Unterschiede zwischen Patienten, beispielsweise durch genetische Variation der beteiligten Enzyme, eine Rolle beim Auftreten des Serotoninsyndroms spielen.
Abschließende Gedanken
Es ist derzeit noch nicht möglich den genauen Zusammenhang zwischen dem Serotoninsyndrom und der Pharmakologie psychedelischer Substanze zu definieren. Der aktuelle Wissensstand ist unzureichend, um das Risiko exakt einschätzen zu können oder ein Modell zu formulieren, das subjektive und physiologische Effekte erfasst, die aus der Kombination von Antidepressiva und psychedelischen Substanzen entstehen.
In den letzten Jahren wurde wenig Fortschritt beim Erforschen der Pathophysiologie des Serotoninsyndroms gemacht. Andererseits durchschauen wir die Pharmakologie von Psychedelika immer klarer, sodass es möglicherweise gelingt, in der Zukunft präzisere Empfehlungen für klinische Studien zu formulieren.
Dennoch impliziert ein genauer Blick auf die Wirkung verbreiteter Antidepressiva und Psychedelika in Bezug auf die serotonerge Neurotransmission, dass deren Kombination aus pharmakologischer Sicht riskant ist und es unwahrscheinlich ist, dass daraus positive klinische Veränderungen resultieren. Abschließend lässt sich sagen, dass stets Vorsicht geboten ist, wenn es um die Überlegung geht, Psychedelika und Antidepressiva-Medikation gleichzeitig einzunehmen.
Quellen:
Carhart-Harris RL, Bolstridge M, Rucker J, Day CMJ, Erritzoe D, Kaelen M, et al. Psilocybin with psychological support for treatment-resistant depression: an open-label feasibility study. Lancet Psychiatry. 2016 Jul 1;3(7):619–27.
Bahi C. Psilocybin based therapy for cancer related distress, a systematic review and meta analysis. ArXiv191005176 Q-Bio [Internet]. 2019 Oct 10 [cited 2019 Oct 14]; Available from: arxiv.org/abs/1910.05176
Carhart-Harris RL, Nutt DJ. Serotonin and brain function: a tale of two receptors. J Psychopharmacol Oxf Engl. 2017 Sep;31(9):1091.
Vollenweider F, Kometer M. The Neurobiology of Psychedelic Drugs: Implications for the Treatment of Mood Disorders. Nat Rev Neurosci. 2010 Sep 1;11:642–51.
Preller KH, Herdener M, Pokorny T, Planzer A, Kraehenmann R, Stämpfli P, et al. The Fabric of Meaning and Subjective Effects in LSD-Induced States Depend on Serotonin 2A Receptor Activation. Curr Biol. 2017 Feb;27(3):451–7.
Ly C, Greb AC, Cameron LP, Wong JM, Barragan EV, Wilson PC, et al. Psychedelics Promote Structural and Functional Neural Plasticity. Cell Rep. 2018 Jun 12;23(11):3170–82.
Griffiths RR, Johnson MW, Carducci MA, Umbricht A, Richards WA, Richards BD, et al. Psilocybin produces substantial and sustained decreases in depression and anxiety in patients with life-threatening cancer: A randomized double-blind trial. J Psychopharmacol (Oxf). 2016 Dec;30(12):1181–97.
Ross S, Bossis A, Guss J, Agin-Liebes G, Malone T, Cohen B, et al. Rapid and sustained symptom reduction following psilocybin treatment for anxiety and depression in patients with life-threatening cancer: a randomized controlled trial. J Psychopharmacol (Oxf). 2016 Dec;30(12):1165–80.
Sun-Edelstein C, Tepper SJ, Shapiro RE. Drug-induced serotonin syndrome: a review. Expert Opin Drug Saf. 2008 Sep;7(5):587–96.
Arora B, Kannikeswaran N. The serotonin syndrome—the need for physician’s awareness. Int J Emerg Med. 2010 Dec;3(4):373–7.
Birmes P, Coppin D, Schmitt L, Lauque D. Serotonin syndrome: a brief review. CMAJ. 2003;168(11):1439-1442.
Monti JM, Jantos H. The roles of dopamine and serotonin, and of their receptors, in regulating sleep and waking. In: Di Giovann G, Di Matteo V, Esposito E, editors. Progress in Brain Research [Internet]. Elsevier; 2008 [cited 2020 Jul 3]. p. 625–46. (Serotonin–Dopamine Interaction: Experimental Evidence and Therapeutic Relevance; vol. 172). Available from: www.sciencedirect.com/science/article/pii/S0079612308009291
Thorré K, Sarre S, Smolders I, Ebinger G, Michotte Y. Dopaminergic regulation of serotonin release in the substantia nigra of the freely moving rat using microdialysis. Brain Res. 1998 Jun 15;796(1–2):107–16.
Mills KC. SEROTONIN SYNDROME: A Clinical Update. Crit Care Clin. 1997 Oct 1;13(4):763–83.
Bijl D. The serotonin syndrome. Neth J Med. 2004 Oct;62(9):309–13.
Luethi D, Hoener MC, Krähenbühl S, Liechti ME, Duthaler U. Cytochrome P450 enzymes contribute to the metabolism of LSD to nor-LSD and 2-oxo-3-hydroxy-LSD: Implications for clinical LSD use. Biochem Pharmacol. 2019;164:129–38.
Shen H-W, Jiang X-L, Winter JC, Yu A-M. Psychedelic 5-methoxy-N,N-dimethyltryptamine: metabolism, pharmacokinetics, drug interactions, and pharmacological actions. Curr Drug Metab. 2010 Oct;11(8):659–66.
Low Y, Setia S, Lima G. Drug&drug interactions involving antidepressants: focus on desvenlafaxine. Neuropsychiatr Dis Treat. 2018 Feb;Volume 14:567–80.
Johnson MW, Richards WA, Griffiths RR. Human Hallucinogen Research: Guidelines for Safety. J Psychopharmacol Oxf Engl. 2008 Aug;22(6):603–20.
Bonson K, Buckholtz JW, Murphy DL. Chronic Administration of Serotonergic Antidepressants Attenuates the Subjective Effects of LSD in Humans. Neuropsychopharmacology. 1996 Jun;14(6):425–36.
Bonson KR, Murphy DL. Alterations in responses to LSD in humans associated with chronic administration of tricyclic antidepressants, monoamine oxidase inhibitors or lithium. Behav Brain Res. 1995 Dec;73(1–2):229–33.
Kaneda Y, Kawamura I, Fujii A, Ohmori T. Serotonin syndrome — ‘potential’ role of the CYP2D6 genetic polymorphism in Asians. Int J Neuropsychopharmacol. 2002 Mar 1;5(1):105–6.
Back

